肺癌
資料提供/更新:劉日明醫生
內科腫瘤科專科醫生
資料整理:何仕揚醫生
羅曉清女士
林善雅女士

簡介:
在這篇訪問中劉日明醫生和我們詳細解釋肺癌的各方各面,包括種類、徵狀、檢測方法,治療方法、治療後的副作用和可以如何處理等。希望能夠令病人和照顧者有足夠的知識去和醫生及其他醫療團隊成員討論,從而面對和克服疾病。
(一)有關器官/系統及分類
(二)肺癌在香港的病發情況
(三)病因
(四)病徵
(五)一般診斷方法
(六)治療方法
(七)治療前的準備
(八)治療引起的副作用及應對方法
(九)治療後的持續監察及復發之處理
(十)常見問題
(一)有關器官/系統及分類
肺是很多進行空氣呼吸的動物的呼吸系統中重要的一個器官,人擁有兩個肺,其位於胸腔中靠近脊柱,並分別位於心臟的左右兩側。
肺的主要功能是將氧氣從空氣運輸到血液中,並將二氧化碳從血液中排出至大氣中。氣體交換過程是在一種特殊細胞中進行的,而這些細胞是由成千上萬的微小薄壁泡囊組成的,這些微小泡囊被稱作"肺泡"。
為了能夠完整解釋肺部的結構,需要首先對從口腔到肺泡的這一呼吸道進行討論。當空氣通過嘴或者鼻子被吸入後,會通過咽、喉頭、氣管和逐漸分化的支氣管和小支氣管,並最終到達肺泡,在那裡將發生二氧化碳和氧氣的氣體交換過程。
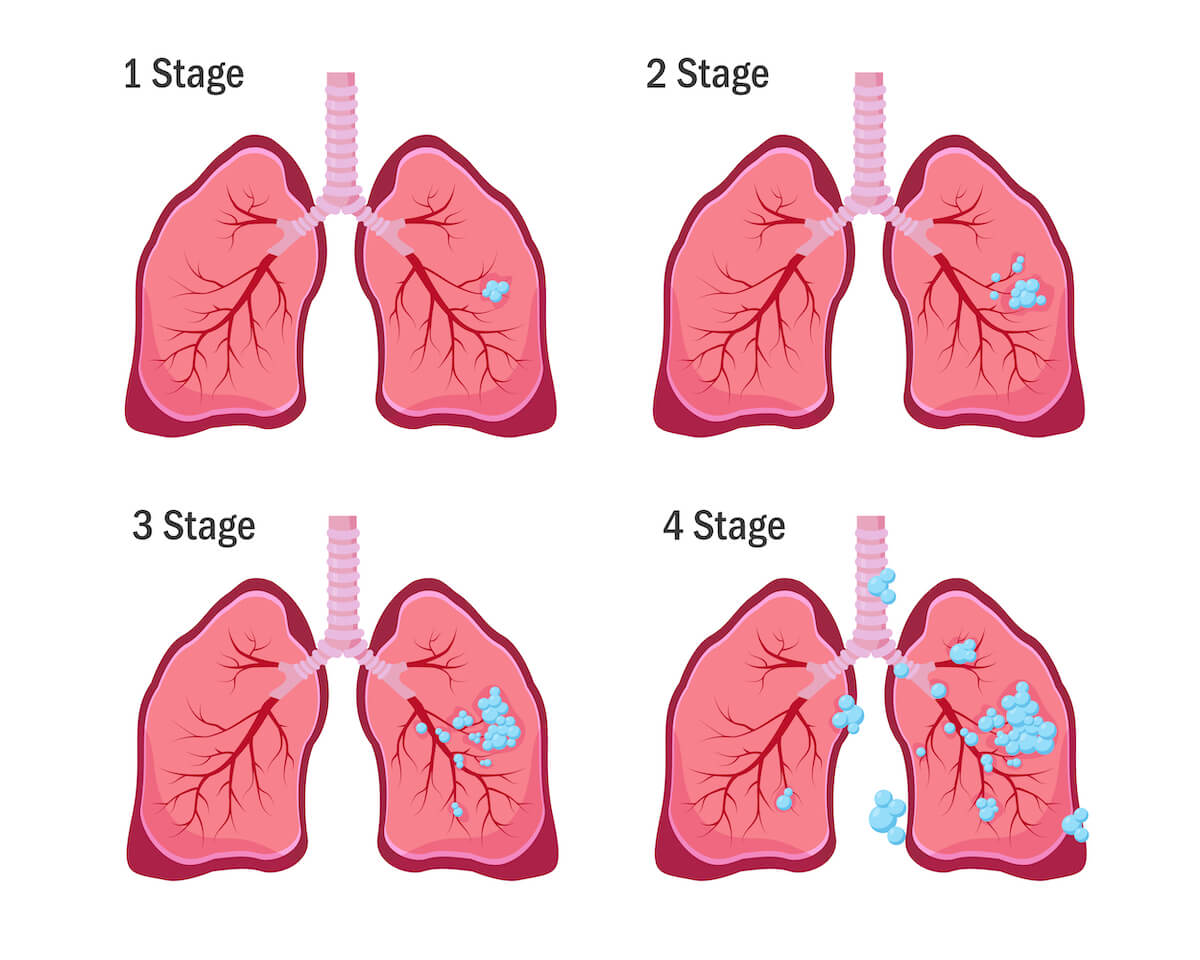
(二)肺癌在香港的病發情況
肺癌是香港最常見的惡性疾病之一,2018年香港癌症統計數字,按年肺癌新症接近5,300宗,而死亡個案亦逾3,800宗,男女發病比例約為1.6對1之比。在75歲前,每20個香港男士便有1人患上肺癌,女性方面每37人便有1人。由於本港人口老化,因此每年確診的肺癌患者總數仍有上升趨勢。但調整年齡因素後,肺癌的發病率則有輕微下降,極可能是反吸煙運動和法例收效,令菸草使用量減少所致。
可是,非吸煙者肺癌的比例正不斷上升。非吸煙者所患的肺癌在生物學及臨床上均表現特殊,組織學化驗顯示幾乎都屬於腺性肺癌,而且較多出現表皮生長因子受體(簡稱 EGFR)病變。
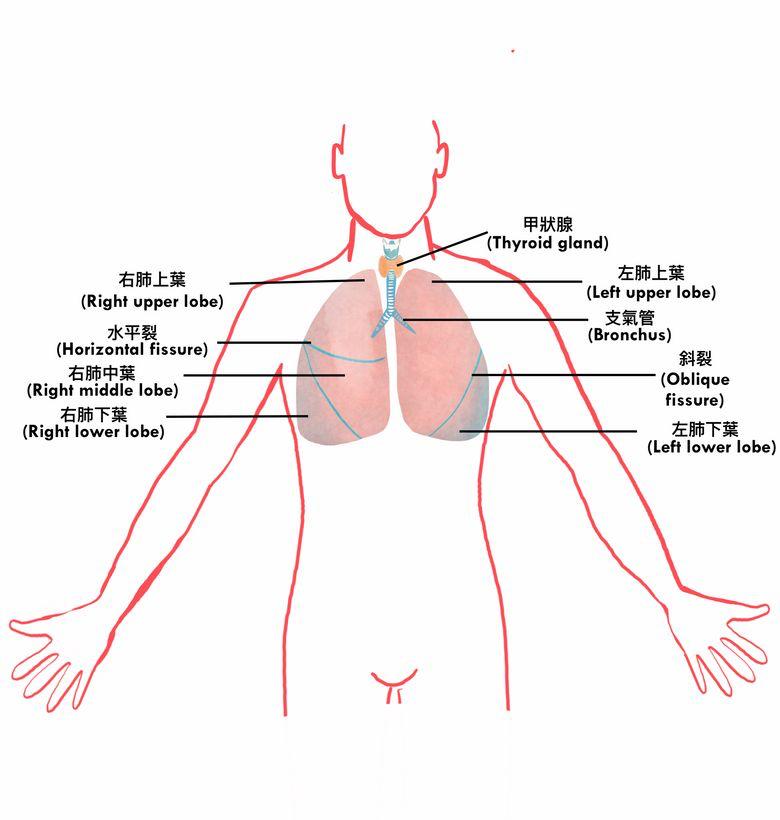
(三) 病因
肺癌的主要成因包括:
(1) 吸煙或長期吸入他人的二手煙
(2) 因工業及職業關係曝露於某些化學品或建築物料(如石棉、鎳、鈾、鉻化物、砷、多環、烴及氯甲基醚)
(3) 基因組突變
細胞的基因組病變可能引發癌症。引發癌症的關鍵基因組突變稱為致癌驅動基因組病變。已經被鑒定為引致肺癌的驅動基因組病變位置包括EGFR, ALK, ROS1, RET, MET, BRAF, KRAS, HER2, NTRK等等,在東亞洲非小細胞肺癌病人中以EGFR突變最為常見。

(四)病徵
(1) 由腫瘤引起的呼吸道徵狀
- 長期咳嗽
- 聲音嘶啞
- 咳血
- 胸痛
- 喘鳴
- 呼吸困難
(2) 區域性徵狀
- 肺積水
- 由於肺頂部腫瘤侵蝕供應上肢的神經線而引起之神經痛或手部肌肉萎縮(或稱Pancoast綜合症)
- 由於腫瘤擠壓而引致上胸腔靜脈梗所致的頭頸靜脈擴張及上半身浮腫 ( 或稱上腔靜脈綜合症, Superior Vena Cava 綜合症)
(3) 由於肺癌轉移而引起的徵狀
- 常見的受影響器官包括骨骼、腦部、肝臟、脊椎,另外其他也包括腎上腺,心臟等。
(4) 由腫瘤代謝產物引發的徵狀
- 全身虛耗、嚴重營養不良
(5) 肌肉骨骼出現的徵狀
- 肺性骨關節肥大症
- 手指呈杵狀膨脹(圍繞手指或腳趾骨終端的軟組織增生)
(6) 內分泌徵狀
- 血鈣過高
- 抗利尿激素分泌異常,引致血鈉過低

(五) 一般診斷方法
(1) 胸部X光
(2) 造影檢查(imaging)
造影檢查包括電腦掃描,正電子掃描。造影檢查的目的,是檢查腫瘤的位置和分佈,以進行詳細的分期評估。另外,如有懷疑,可作腦部電腦掃描或磁力共振,檢查是否有腦部擴散。
(3) 肺功能檢查(lung function test)
主要用作評估是否適合作放射治療或手術,個別病人或需接受更詳細的心肺功能運動測試。
(4) 活組織病理化驗(biopsy)
用以確定癌細胞的種類,免疫組織化學特徵,以及作基因測試。基因測試的目的在於嘗試找出具臨床意義的癌病驅動基因,使醫生能制定治療方案。醫生可能透過以下方法以取得腫瘤活組織作病理化驗:
i) 影像引導肺部活組織檢查 (image guided biopsy)
可利用電腦掃描或超聲波引導肺部活組織檢查。患者胸部經局部麻醉後,醫生會利用掃描所得的身體影像作引導,將活組織檢查針穿過皮膚深入肺部,抽取細胞組織樣本作病理檢查;
ii) 支氣管內窺鏡 (bronchoscopy) / 支氣管內超聲波檢查 (endobronchial ultrasound scan, 簡稱EBUS)
支氣管內窺鏡檢查可配合支氣管內超聲波掃描以確定病灶位置。患者接受全身麻醉或服用鎮靜劑入睡後,醫生將帶有超聲波探頭的內窺鏡軟管伸入口腔到達氣管,以作檢查縱膈的情況,觀察鄰近淋巴結是否有長大並可以把細針伸入吸取小片組織作檢查;
iii) 超聲波內窺鏡檢查 (Enoscopic ultrasound, EUS)
類似上述的支氣管內超聲波掃描。患者接受全身麻醉或服用鎮靜劑入睡後,醫生將帶超聲波探頭的軟管通過口腔進入食道作檢查。有需要時可伸入細針抽取小片組織作檢驗;
iv) 胸膜腔鏡檢查(pleuroscopy)
胸膜腔內窺鏡可以在局部麻醉下進行,醫生會在胸壁開一個小口伸入內窺鏡以觀察胸膜腔的情況,同時亦可以透過小型手術刀切除小片組織作病理檢查;
v) 肺部積水引流術(pleural drainage)
醫生會在胸壁插入小管以排放肺部積水。醫生可從肺部積水收集細胞以作分析確定癌細胞的存在;及
vi) 縱膈鏡檢查(mediastinoscopy)
患者須接受全身麻醉,於頸的底部胸骨上方開兩至三個小手術口,在其中伸入內窺鏡檢查肺部和心臟之間的縱膈,包括附近的淋巴結,並在過程中以小型手術都切除淋巴結作活組織檢查。
肺癌的分類與病理
肺癌的主要細胞類別包括:
- 腺癌 60%(adenocarcinoma)
- 鱗狀細胞癌 25%(squamous cell carcinoma)
- 小細胞癌 10%(small cell carcinoma)
- 大細胞癌 5%(large cell carcinoma)
基因組病變
引發癌症的關鍵基因組突變稱為致癌驅動基因組突變。已經被鑒定為引致肺癌的驅動基因組突變位置包括 EGFR, ALK, ROS1, RET, MET, BRAF, KRAS, HER2, NTRK等,其中以EGFR病變最為常見。 若然分辨這些基因組突變有助制定治療方案,醫生便會建議檢測。
PDL-1 (Programmed Death Ligand 1)
PDL-1是一種細胞表面蛋白,可使腫瘤細胞避過身體免疫系統的偵測,令到免疫系統消滅癌細胞的能力降低。針對PDL1的單株抗體藥物有助收復身體免疫系統對抗癌細胞的能力。腫瘤細胞表達PDL-1的水平與免疫療法的治療效果有顯著的關係。一般來說,PDL-1表達水平越高,能使用免疫療法治療達至成功控制肺癌的機會越大。
肺癌的分期
治療癌症採用的TNM2018分期方法,是按發病情況,包括腫瘤(T)、淋巴結(N)以及轉移(M)的詳細資料,劃分為不同期數。這種分期方法,可讓醫生在決定治療方案時作參考,亦可提供比較準確的數據供醫學研究之用。
| 腫瘤(T) | |
| Tis | ● 原位癌 |
| T1 | ● 腫瘤≤3厘米 |
| T2 | ● T2a: 腫瘤3-4厘米, T2b: 腫瘤4-5厘米, 或 |
| ● 腫瘤已侵入主要支氣管, 能但未侵入胸突; 或 | |
| ● 侵蝕胸膜臟層, 或 | |
| ● 肺部局部不能膨脹 | |
| T3 | ● 腫瘤>5-7厘米, 或 |
| ● 在同一肺葉另有腫瘤 | |
| ● 腫瘤侵蝕胸壁, 心包, 膈神經 | |
| T4 | ● 腫瘤>7厘米, 或 |
| ● 在同側肺部另一肺葉有腫瘤 | |
| ● 腫瘤侵蝕橫隔膜、心臟、縱膈、大血管、氣管、胸突、喉返神經、 食道、脊椎 | |
| 淋巴結(N) | |
| N1 | ● 擴散至同側支氣管周圍, 或 |
| ● 同側肺門的淋巴結 | |
| N2 | ● 擴散至胸突下淋巴結, 或 |
| ● 同側縱膈的淋巴結 | |
| N3 | ● 擴散至對側縱膈或肺門淋巴結, 或任何斜角肌或鎖骨上的淋巴結 |
| 轉移(M) | |
| M1 | ● 遠端轉移,包括對側肺部轉移,胸膜腔轉移,以及肺部以外的轉移。 |
期數組別
| IA期 | T1-N0-M0 | 早期 |
| IB期 | T2a-N0-M0 | |
| IIA期 | T2b-N0-M0 | |
| IIB期 | T1/2-N1-M0 or T3-N0-M0 | |
| IIIA期 | T1/2-N2-M0 or | 中期 |
| T3-N1-M0 or | ||
| T4-N0/1-M0 | ||
| IIIB期 | T1/2-N3-M0 | |
| T3-N2-M0 | ||
| T4-N2-M0 | ||
| IIIC期 | T3/4-N3-M0 | |
| IV期 | T不限 - N不限 - M1 | 晩期 |
小細胞肺癌的分期
除TMN分期發以外,小細胞肺癌傳統上另有一種分期方法:
局限期 ( Limited stage )
指腫瘤位於一肺葉內片,而同時擴散的淋巴結可包含在一個可接受的放射治療範圍內
廣發期 ( Extensive stage )
指腫瘤以及同時擴散的淋巴結已超越一個可接受的放射治療範圍
(六) 治療方法概覽
可分為非小細胞肺癌和小細胞肺癌來討論。
非小細胞肺癌
外科手術
外科手術可以切除早期的肺癌。對於患上I/II期非小細胞肺癌的病人來說,如身體健康狀況良好,手術風險不高,而且肺功能合格,外科手術是首選療法。 手術主要有以下三類,亦按情況在手術過程中拿取縱膈淋巴結檢驗:
● 肺葉切除術
只切除一片肺葉,是非小細胞肺癌手術切除的標準方案
● 肺切除術
切除單側肺部,是較複雜和風險高的手術
● 楔形切除(wedge resection)/肺葉分段切除(segment resection)
只切除一部份肺葉,可以是很早期肺癌的手術方案。
放射治療
不同期數的肺癌大都可受惠於放射治療。患I或II期非小細胞肺癌的病人,如果肺功能良好但因併發的其他內科疾病而不宜做手術,又或拒絕做手術者,有可能以根治性放射治療醫治。療效會視乎腫瘤的體積和病人起初的身體健康狀況。
患III期非小細胞肺癌的病人,如身體健康狀況良好,放射治療及化療混合治療是常用的首要療法。如腫瘤顯著縮小,或可以外科手術跟進治療。
患IV期非小細胞肺癌的病人可受惠於紓緩性放射治療,以控制轉移的癌細胞所引起的徵狀。體外放射治療對紓緩咳嗽、咯血、胸痛、呼吸困難、吞嚥困難,以及胸腔內腫瘤和種種轉移(腦、骨、脊椎、淋巴結及軟組織)所引起的上腔靜脈綜合症,都有功效。
放射治療技術方面的演進很快,例如強度調控放射治療、影像導航放射治療等,以及質子放射治療,使準確而高劑量的放射量可直達癌腫,同時避免鄰近的正常器官受損。因此,放射治療的療效已大大提高,而短、中及長期的副作用則已減少。
化學治療
簡稱化療,作用是阻止癌細胞生長和分裂,而令其死亡。通常是透過靜脈注射,使化療藥物到達身體各部位。在一些情況下,化療可以在手術前或手術後施行,以加強治療效果。此外,化療也可以配合放射治療來治療肺癌。在晚期肺癌的治療中,化療可以單獨使用,又或者配合免疫療法結合使用,以控制腫瘤生長,達致延長壽命,舒緩症狀的目的。
標靶藥物治療
鏢靶藥物治療的應用主要在於晚期非小細胞肺癌之中。引發癌症的關鍵基因組突變稱為致癌驅動基因組突變。已經被鑒定為引致肺癌的驅動基因組突變位置包括 EGFR, ALK, ROS1, RET, MET, BRAF, NTRK, KRAS, HER2等,其中東亞洲病人以EGFR突變最為常見。鏢靶藥物能治療帶有關鍵基因組突變之晚期非小細胞肺癌,而治療效果一般比化療藥物優勝。隨着更多新鏢靶針藥物的研發,基因導向的個人化晚期肺癌治療將更加廣為應用。
| 癌驅動基因組病變 | 鏢靶藥物 |
| EGFR | Gefitinib, Erlotinib, Afatinib, Dacomitinib, Osimertinib |
| ALK | Crizotinib, Ceritinib, Alectinib, Brigatinib, Lorlatinib |
| ROS1 | Crizotinib, Entrectinib |
| BRAF V600E | Dabrafenib+Trametinib |
| RET | Selpercatinib, Pralsetinib |
| MET exon14 | Capmatinib, Tepotinib |
| NTRK 1/2/3 | Entrectinib, Larotrectinib |
另外一類標靶藥物主要針對腫瘤附近的血管增生。其作用在於抑制血管新增生,使腫瘤細胞得不到足夠的血液供應而死亡。如果屬於非鱗狀細胞,而又沒有咯血等出血風險,可酌情考慮使用 Bevacizumab。

免疫療法
現時治療肺癌的免疫療法主要是針對PDL-1。PDL-1是一種細胞表面蛋白,可使腫瘤細胞避過身體免疫系統的偵測,令到免疫系統消滅癌細胞的能力降低。針對PDL1的單株抗體藥物有助收復身體免疫系統對抗癌細胞的能力。腫瘤細胞表達PDL-1的水平與免疫療法的治療效果有顯著的關係。一般來說,PDL-1水平越高,能使用免疫療法治療達至成功控制肺癌的機會越大。
治療方案
非小細胞肺癌的治療
早期(第I,II期)非小細胞肺癌的治療方案
| 治療 | 做法 |
| 手術 | ● 肺葉切除術 |
| ● 楔形切除術(很早期的非小細胞癌) | |
| 手術後化療 | ● 以Cisplatin為本的雙重化療,例如: Cisplatin + Gemcitabine, or Cisplatin + Vinorelbine, or Cisplatin + Pemetrexate 共4個化療療程 |
| ● 若不身體情況不適合,可考慮Carboplatin為本的雙重化療 | |
| 放射治療 | ● 若不適合手術切除,可考慮放射治療,如影像導航放射治療或強度調控放射治療 |
| 手術後鏢靶藥物治療 | ● 如屬EGFR exon19del or L858R基因病變,在第二期肺癌的手術後,可考慮服用三年Osimertinib作輔助治療。 |
第 III 期非小細胞肺癌的治療方案
| 治療 | 做法 |
| 手術 | ● 肺葉切除術 |
| ● 肺部切除術 | |
| 化療 | ● 若有機會作手術切除,可考慮在手術前給予化療+/-放射治療以縮小腫瘤 |
| ● 若沒有作手術前化療,手術後應給予以Cisplatin為本的雙重化療,若身體情況不理想,可考慮 Carboplatin為本的雙重化療,共4個化療療程 | |
| ● 若不能作手術移除腫瘤,可作化療與放射治療同步結合治療,若身體較弱者可考慮先化療後放射治療的結合方案。 | |
| 放射治療 | ● 若有機會作手術切除,可考慮在手術前給予化療+放射治療以縮小腫瘤 |
| ● 若手術未能完全切除腫瘤,可作術後放射治療 | |
| ● 若不能作手術移除腫瘤,可作化療與放射治療同步結合治療,若身體較弱者可考慮先化療後放射治療的結合方案。 | |
| 手術後鏢靶藥物治療 | ● 如屬EGFR exon19del or L858R基因病變,可考慮手術後服用三年Osimertinib輔助治療。 |
| 免疫治療 | ● 若不能作手術切除,在完成化療/放射治療同步結合治療後,若病情沒有惡化,而PDL-1≥1%,可作為期一年的 Durvalumab免疫治療。 |
第 IV 期非小細胞肺癌的治療方案
| 有癌症驅動基因的非小細胞肺癌 | |
| 癌症驅動基因 | 鏢靶藥物治療 |
| EGFR病變 | 第一線 ● Gefitinib,Erlotinib,Afatinib,Dacomitinib, Osimertinib 第二線 ● Osimertinib (若 EGFR exon20 T790M 呈陽性)
|
| ALK融合 | 第一線 ● Crizotinib,Ceritinib,Alectinib,Brigatinib 第二線 ● 在第一線使用Crizotinib後: Ceritinib,Alectinib, Brigatinib ● 在第一線使用Ceritinib/Alectinib/Brigatinib後﹕Lorlatinib 第三線 ● Lorlatinib |
| BRAF病變 | ● Dabrafenib + Trametinib |
| ROS1融合 | ● Crizotinib ● Entrectinib |
| RET融合 | ● Selpercatinib ● Pralsetinib |
| MET病變 (METexon14 | ● Capamatinib ● Tepotinib |
| NTRK融合 | ● Entrectinib ● Larotrectinib |
| 沒有癌症驅動基因的非小細胞肺癌 | |
| 單一免疫治療 或 化療結合免疫治療 或 化療 | |
| PDL-1 ≥50% | 單一免疫治療 ● Pembrolizumab ● Atezolizumab 若果病灶廣泛,可使用化療結合免疫治療方案 若不適合免疫治療,亦可只使用化療 |
| PDL-1 0-49% | 化療結合免疫治療 腺細胞癌 ● Pemetrexate + Carboplatin/Cisplatin + Pembrolizumab ● Paclitaxel+Carboplatin+Atezolizumab+Bevacizumab 鱗狀細胞癌 ● Paclitaxel + Carboplatin + Pembrolizumab 一般來説,免疫治療在PDL-1表達0-49%的情況下結合化療可加強治療效果。而PDL-1表達較高的,結合治療的效果會較好。 若不使用化療結合免疫治療方案,亦可只使用化療: • Pemetrexate + Carboplatin/Cisplatin • Gemcitabine + Carboplatin/Cisplatin • Paclitaxel + Carboplatin/Cisplatin • Vinorelbine + Carboplatin/Cisplatin Pemetrexate / Bevacizumab 只適用於非鱗狀非小細胞癌。 化療藥物Paclitaxel / Gemcitabine / Vinorelbine / Carboplatin / Cisplatin使用4-6個療程,而Pemetrexate / Pembrolizumab / Atezolizumab則會作持續治療。 |

第IV期非小細胞肺癌的繼後治療方案
‧對於帶有癌症驅動基因的非小細胞肺癌,在標靶藥物治療失效之後,使用雙重藥物化療是常用方案,而在所有標準化療藥物之後,亦可考慮使用免疫治療。
‧對於沒有癌症驅動基因的非小細胞肺癌,若然沒有在第一線治療上使用免疫治療的話,亦可在第二線治療上使用免疫治療,或使用另一種化療藥物作治療。
患IV期非小細胞肺癌的病人可受惠於紓緩性放射治療,以控制轉移的癌細胞所引起的徵狀。體外放射治療對紓緩咳嗽、咯血、胸痛、呼吸困難、吞嚥困難,以及胸腔內腫瘤和種種轉移(腦、骨、脊椎、淋巴結及軟組織)所引起的上腔靜脈綜合症,都有功效。
小細胞癌的治療
不論屬局限期或廣發期病例,小細胞癌都是高度惡性的癌病,容易轉移,因此化療是主幹治療。如屬局限期,可採用胸腔放射治療配合同時或交替進行的化療。如在化療後有良好反應,其後可進行預防性全腦放射治療,以減低癌病在腦部復發的機會。胸腔放射治療和預防性全腦放射治療均被證實可改善一些病人的生存率。
若屬於廣發期,則只能採用化療方案。最近的研究顯示,對小細胞肺癌使用免疫療法亦可能有幫助。在第一線治療當中, 使用免疫檢查點抑制劑 Durvalumab 或 Atezolizumab 結合傳統化療Etoposide + Carboplatin/Cisplatin,比起只使用化療來說效果稍佳。此外,在第三線治療當中,免疫檢查點抑制劑 Pembrolizumab or Nivolumab 對一小部份患者的病情控制上亦有幫助。

(七) 治療前的準備
1. 評估對肝臟之影響
要確保治療的效用,身體狀況必須配合。若病人是乙型肝炎帶菌者,化療期間,體內的病毒可能伺機活躍起來,危害病人的生命。所以,這類化療病人需使用抗乙型肝炎藥物,以預防乙型肝炎再次活躍。
2. 治療前盡量吸取營養
病人需要在治療前開始裝備自己,儲備足夠的營養,將身體狀況改善到最好,準備接受治療。
A. 補充熱量
提供熱量的食物有澱粉質類食品、肉類、水果、奶及其代替品。若體重減輕,食慾不振,不防吃多點營養較豐富的甜品如豆腐花、紅豆沙及芝麻糊等,增加體力。
B. 增加蛋白質
病人接受治療期間,蛋白質需求量是平時的一倍半或以上,所以要多進食含豐富蛋白質的食物和選擇一些高質素的蛋白質,如蛋、奶、肉類、海產和黃豆製品。
C. 維持均衡飲食
每天的食譜應包括五穀類、肉類、蔬菜、水果和奶類食品。若進食不足夠,身體會消耗體內的脂肪及分解肌肉組織,以彌補熱量的不足,病人體重可能因而驟減,會削弱康復能力。

(八) 治療引起的副作用及應對方法
(1)化學治療
嘔吐
化療藥物可影響胃部細胞的新陳代謝,並會 影響腦部內的「嘔吐中心,令患者覺得噁 心、甚至嘔吐大作。一般而言 ,患者最常於 化療 24 小時後嘔吐 ;有些病人則可能於 1 至 2 天 ,才浮現徵狀 ;部分患者於上一次化療後曾 嘔吐 ,對治療存有心理陰影 ,即使還未進行下一次 化療 ,心理因素亦可能引發嘔吐 。經常暈船浪、對治 療感到焦慮、或 50 歲以下的病人,都比較容易引發嘔吐 。幸而,現在針對化療患者的止嘔藥物療效都十分理想,醫生會在化療開始時 ,為病人處方止吐藥物,希望杜絕嘔吐 。

脫髮
不少患者接受化療後會掉髮 ,此副 作用對他們的心理影響 , 大於生 理 , 因此醫生或會建議患者於治療 前剃掉頭髮 ,改而配戴假髮 ,減少日 後掉髮對他們帶來的衝擊 。 此外 ,現時 有不少假髮是專為化療病人而設,款式多樣 、精美,像真度極高, 患者不妨多花心思 ,以假髮 、頭飾裝 扮,一樣可以漂漂亮亮、精神奕奕示人。完成化療後,頭髮便會慢慢重生,回復正常,病人毋須過份擔心。
失眠
不少化療患者 ,都出現不同程度的失眠問題 ,有些一 夜無眠 ,有些則無法熟睡至天亮 ,大大影響他們的 生活質素及情緒 。 患者不應強迫自己入睡 ,因為這樣反而令自己更 感壓力。 患者可與醫生商量 ,服用適當劑量的 安眠藥 。 同時 ,患者應嘗試維持規律的作息時間 、避免飲用含酒精或咖啡因的飲品 ,以及學習各類放鬆運動等,都可改善失眠情況。大部份在化療期間經歷失眠問題的個案,都可在療程完結後回復正常睡眠 。

口腔潰瘍
部分化療患者會出現口腔潰爛的問 題,令他們食慾大減,情緒亦會受到影響 。此外,患者應少吃過鹹、過酸、粗糙、乾燥的食物 ,以免弄傷 口腔 ;常用漱口水亦有助減輕口腔問題。若然出現口腔潰瘍 ,醫生亦可處方塗藥膏,以加速痊癒。
感染
接受化療後,患者的白血球水平普遍會下降, 約一周後便會回升,患者受感染的風險一般不高。不過若白血球水平長期維持在低水平,患者受感染的機會便會大大增加,最常見的症 狀是胃口變差、發燒,有可能延誤化療療程,甚至有生命危險 。患者亦應於化療後數特別留意自己的體溫 ,如有發燒 ,應立即通知醫生。此 外,治療期間,患者應盡量避免到人多擠迫的地方,及避免與動物及傳染病患者接觸,並要勤洗手及保持口腔清潔,以減低感染的機會。
血管問題
化療藥物的注射對血管有一定影響 ,因此患者的血管可能會出現發炎反應,令患者感到痛楚。血管幼細的患者,痛楚或會比較明顯。如有需要可以考慮在胸口安裝投藥導管,裝置藏於皮下,不會影響外觀或造成明顯傷口。這可使化療藥物直接投入大靜脈,不會引致手部血管發炎。
(2) 標靶治療
皮膚及黏膜乾燥
化療會令病人的皮膚轉變,如變乾、痕癢、容易瘀傷、出暗瘡和紅疹等 。因此 ,在治療期間,患者應特別注意皮膚護理,如經常使用不含香料的潤膚露、外 出時使用 SPF30 和 PA++ 或以上的防曬霜及戴帽或 雨傘。若出暗瘡,患者應避免擠壓及採用含酒精產品,否則會令皮膚更乾燥和脆弱。有需要的話,醫生會考慮為病人處方類固醇或抗生素, 以紓緩徵狀。另外,有些病人的指甲或腳甲或會發炎、變黑,甚至導致甲溝炎、膿瘡等,因此醫生會提醒他們注重清潔 、改穿寬 鬆的衣物、鞋子,剪指甲時亦要份外留神,從而減少受傷及感染的風險 。此外,有不少黏膜的眼睛、口腔、鼻腔也會出現變化,變得乾澀 、乾燥。患者的雙眼會感到不適,口腔也會容易潰瘍 ,部分患者會持續流鼻血 。醫生會按情況處方眼藥水及其他藥物,紓緩症狀。
腹瀉
部分化療患者會出現輕微至嚴重腹瀉,嚴重者一天大 便可超過六至七次,對生活造成很大影響。嚴重者更可 能會因而脫水、電解質失衡。醫生會建議他們少吃高 纖維、油膩 、太甜的食物,尤其是奶類產品,亦會為他們處方止瀉藥物,以紓緩症狀 。
肝酵素上升
標靶藥物可能會令患者的肝酵素上升,如上升幅度不大,並不會造成嚴重影響 ,但若肝酵素指數上升 5 倍或以上 ,肝臟有可能受到無法逆轉的破壞,必須先行停藥,待肝功能改善後,才考慮是否繼續用藥或轉用 另一藥物 。
(3)免疫治療
現時應用在肺癌的免疫治療一般為免疫檢查點抑制劑( immunocheckpoint inhibitor),這類藥物有機會引起影響任何器官的發炎性副作用,比較常見受到影響的器官包括皮膚、腸臟、肺部、肝臟和內分泌線( 例如甲狀腺和腦下垂體)。這些副作用可於免疫治療期間或之後出現,但在完成免疫治療一年以後出現則較罕見。情況嚴重者需使用類固醇或其他抑制免疫反應的藥物治療。如有懷疑,應轉介專科醫生就診。
(4)放射治療
皮膚變黑、紅腫
由於放射治療所採用的是輻射線,患者接受治療的部 位, 可能會紅腫、 出現水泡, 類似曬傷的症狀, 病 人可塗上蘆薈啫喱,但在每次電療前,需抹去蘆薈啫喱,回家後,應保持該位置乾爽,避免出汗,亦不應洗澡,否則會令皮膚情況惡化。 此外,若腫瘤擴散至頭部,患者便須要接受頭部的放射治療,期間臉部皮膚有可能變黑及粗糙。患者可以濕潤的毛巾輕輕按印臉部,以作清潔,以免因磨摖而引致脫皮。
放射性肺炎
放射性肺炎的成因是放射範圍內的肺部組織受損,導致發炎反應,患者會出現乾咳、氣促、胸痛等病徵。 在較輕微的個案中,炎症可自行消散 ;但情況嚴重者,肺部有可能出現大範圍的纖維化,導 致呼吸功能下降,甚至有可能引致呼吸衰竭。
(九) 治療後的持續監察及復發之處理
預後的定律全賴病人初診時的期數,愈早發現、愈早治療,治癒的機會就愈高。另外,病人也需要持續的醫學檢查以確保盡早找到復發。

(十) 常見問題
問:該怎麼預防肺癌?
答:應該盡量避免長時間處在油煙、吸煙、二手煙、空氣污染、石棉、焦油等相關環境中;做足夠的防護措施,例如戴口罩;做菜時少放點油且開抽油煙機;戒菸。
問:肺癌會傳染嗎?
答:肺癌不會傳染,病人可以跟家人一起住、一起吃飯,不用擔心傳染。但肺癌病人做化療時,因白血球減少、免疫力差,家中如果有人感冒,要戴口罩並盡量不要接觸病人,以免傳染給病人。
問:為什麼我不抽煙也會得肺癌?
答:肺癌有很多種,不一定每一種都跟抽煙有關,例如常見的肺腺癌,就跟吸菸沒有明顯的關係。而且癌症的成因錯綜複雜,並非單一因素造成,如基因、免疫力、是否暴露在有毒及污染的環境,都會影響罹癌風險。
(於2021年4月定稿)